Verständnis der Antibiotikaresistenz bei Patienten mit Mukoviszidose
Anzeigen
Bei Patienten mit Mukoviszidose (CF) bildet sich durch ein defektes Gen dicker, klebriger Schleim in der Lunge. Dort fängt es Bakterien ein und verursacht bei den Patienten häufige Lungeninfektionen, die diese lebenswichtigen Organe nach und nach schädigen und die Atmungsfähigkeit der Patienten beeinträchtigen.
Die meisten Patienten mit dieser progressiven genetischen Erkrankung sterben im vierten Lebensjahrzehnt. Ein Schlüssel, um Patienten dabei zu unterstützen, auch nur diese langfristige - eine enorme Verbesserung gegenüber einer durchschnittlichen Lebensdauer von 10 Jahren vor wenigen Jahrzehnten - zu leben, ist der sinnvolle Einsatz von Antibiotika, erklärt Dr. Andrea Hahn, Spezialistin für pädiatrische Infektionskrankheiten im Nationalen Gesundheitssystem von Children's.
Aber Antibiotika sind ein zweischneidiges Schwert, fügt Dr. Hahn hinzu: Obwohl sie notwendig sind, um Lungeninfektionen zu beseitigen, kann die wiederholte Anwendung dieser Medikamente zu Antibiotikaresistenzen führen, was die Behandlung zukünftiger Infektionen erschwert. Auch der Einsatz von Antibiotika kann die in der Lunge lebenden nichtpathogenen Bakterien abtöten. Das verringert die Vielfalt der mikrobiellen Gemeinschaft, die sich in der Lunge befindet, ein Faktor, der mit dem Krankheitsverlauf verbunden ist. Wie sich die Antibiotikaresistenz auf den Zusammenhang zwischen der Vielfalt der Lungenbakterien und der Lungenfunktion von CF-Patienten auswirkt, war jedoch unbekannt.
Dr. Hahn und Kollegen haben diese Frage in einer kleinen Studie untersucht. Ihre Ergebnisse deuten darauf hin, dass das Vorhandensein von multiresistenten Bakterien in den Atemwegen von Patienten mit CF mit einer verminderten mikrobiellen Vielfalt und verminderter Lungenfunktion verbunden ist.
In der Studie rekrutierten die Forscher sechs Patienten mit CF von Children's National während Besuche bei guten Kindern. Während dieser Termine sammelte das Forschungsteam Atemwegssekrete von diesen Freiwilligen. Sie sammelten bei späteren Besuchen weitere Proben, darunter:
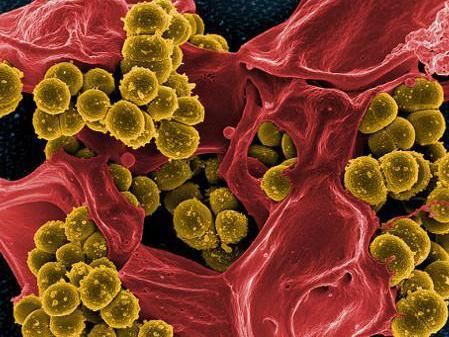
Genetisch sequenzierte Proben zeigten eine Vielzahl von Bakterienarten, die in den Atemwegen von Patienten mit Mukoviszidose vorkommen, darunter Methicillin-resistente Staphylococcus aureus (MRSA). Rasterelektronenmikroskopische Aufnahme von MRSA mit freundlicher Genehmigung von NIAID.
NIAID
- Bei der Aufnahme von Patienten in das Krankenhaus wegen Lungenexazerbationen (Zeiten, in denen Infektionen ihre Atemwege entzündeten und das Atmen erschwerten);
- Kurz nach intravenösen Antibiotika-Kursen zur Behandlung dieser Infektionen; und
- Dreißig Tage nach Abschluss der Antibiotikatherapie, als die Bakterienflora der Lunge einige Zeit Zeit hatte, sich zu erholen.
Während des 18-monatigen Studienzeitraums wurden diese Patienten mehrfach wegen Exazerbationen und Antibiotika-Behandlungen besucht, was zu Proben von insgesamt 19 Patientenbegegnungen führte.
Anschließend analysierten die Wissenschaftler jede Probe auf zwei verschiedene Arten. Sie verwendeten einige, um Kulturen in Petrischalen anzubauen, die klassische Methode, mit der die Labore herausfinden, welche Bakterienarten vorhanden sind, und um festzustellen, welche Antibiotika sie wirksam bekämpfen. Sie benutzten einen anderen Teil der Probe, um genetische Analysen durchzuführen, die nach Antibiotikaresistenzgenen suchten. Beide Methoden waren notwendig, um eine vollständige Inventur durchzuführen, bei der antibiotikaresistente Bakterien vorhanden waren, erklärt Dr. Hahn.
"Laborkulturen sind so konzipiert, dass sie bestimmte Arten von Bakterien züchten, von denen wir wissen, dass sie problematisch sind, aber sie zeigen nicht alles", sagt sie. "Durch die genetische Sequenzierung dieser Proben können wir alles sehen, was da ist."
Ihre Ergebnisse zeigten eine Vielzahl von Bakterienarten, die in den Atemwegen dieser Patienten vorkommen, darunter Methicillin-resistente Staphylococcus aureus, eine berüchtigte, schwer zu behandelnde Mikrobe. Patienten, die dieses oder andere antibiotikaresistente Bakterien trugen, hatten eine deutlich geringere mikrobielle Vielfalt in ihren Proben und eine aggressivere Erkrankung. Ihre Proben enthielten auch eher Bakterien der Gattung Alcaligenes, deren Rolle bei CF noch nicht bekannt ist.
Obwohl der starke Antibiotika-Konsum wahrscheinlich sowohl zur Antibiotikaresistenz als auch zur Verringerung der mikrobiellen Vielfalt beigetragen hat, sagt Dr. Hahn, ist die Antwort nicht, den Einsatz dieser Medikamente zu reduzieren: Sie sind notwendig, um Patienten mit CF zu helfen, sich nach jedem Anfall mit Lungenexazerbationen zu erholen. Eher, sagt sie, kann die Verwendung von Methoden über eine einfache Laborkultur hinaus Ärzten helfen, infektiöse Bakterien selektiver zu bekämpfen und vielleicht Kollateralschäden zu vermeiden.
"Wir können nicht aufhören, Antibiotika zu nehmen", sagt sie, "aber wir können lernen, sie besser zu verwenden."