Quand la digestion des macrophages tourne mal
Si une sécrétion dans les alvéoles des poumons n'est pas éliminée régulièrement, des difficultés respiratoires peuvent apparaître.
Dans une étude publiée dans Science Immunology, une équipe dirigée par Alexander Mildner et Achim Leutz vient d'expliquer le rôle central du facteur de transcription C/EBPb dans ce processus.
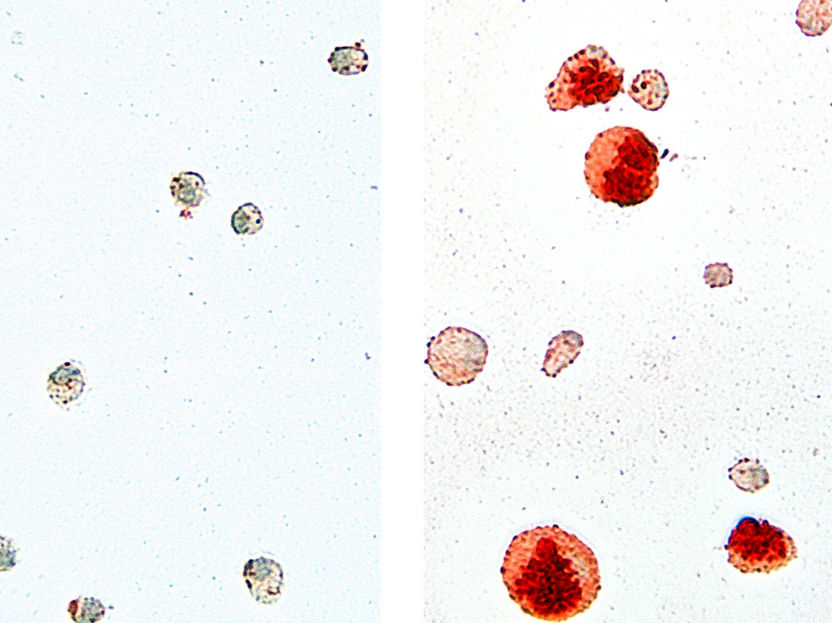
Macrophages alvéolaires isolés des poumons de souris de type sauvage (à gauche) et d'animaux déficients en Cebpb (à droite). Les cellules ont été colorées avec la coloration OilRed O pour visualiser les lipides intracellulaires (rouge). Les cellules dépourvues de Cebpb présentent un phénotype large et distendu avec un dépôt élevé de lipides.
AG Leutz, MDC
L'échange de gaz entre l'air que nous respirons et notre sang s'effectue via les alvéoles, de minuscules sacs d'air situés dans nos poumons. Pour que ce processus se déroule sans heurts, les cellules épithéliales des alvéoles produisent une substance appelée "surfactant" qui recouvre les alvéoles comme un film. Ce complexe, composé principalement de phospholipides et de protéines, sert à réduire la tension superficielle des alvéoles. Il agit également comme un filtre, piégeant de manière fiable les bactéries et les virus qui pénètrent dans les poumons lorsque nous inhalons.
Le surfactant est sécrété en permanence, car la substance utilisée est constamment décomposée et éliminée par les macrophages alvéolaires (MA), des cellules charognardes situées dans les alvéoles. Ce processus maintient le bon équilibre entre la synthèse et l'élimination du surfactant, un état connu sous le nom d'homéostasie. "Mais s'il se dérègle, une quantité de plus en plus importante de sécrétion s'accumule dans les poumons, ce qui nuit à la respiration et augmente le risque d'infections pulmonaires", explique le professeur Alexander Mildner, ancien boursier Heisenberg au Centre Max Delbrück et désormais chef de groupe à l'université de Turku. Mildner est le dernier auteur de l'étude et mène des recherches sur les macrophages depuis 20 ans. "Nous voulions savoir ce qui empêche ces phagocytes pulmonaires de fonctionner correctement", explique-t-il. Une suraccumulation de surfactant peut entraîner une protéinose alvéolaire pulmonaire (PAP) - une maladie jusqu'ici incurable qui, dans les cas graves, nécessite de rincer régulièrement les poumons des patients.
Le rôle crucial de C/EBPb
L'étude a été déclenchée par la découverte que les macrophages alvéolaires ne peuvent pas se développer correctement s'ils sont dépourvus de C/EBPb. Le professeur Achim Leutz étudie la fonction de ce facteur de transcription depuis de nombreuses années. Il dirige le laboratoire de différenciation cellulaire et de tumorigenèse du MDC, qui a accueilli le groupe de recherche indépendant de Mildner. D'autres chercheurs du MDC ont participé à l'étude, notamment le Dr Uta Höpken et le Dr Darío Jesús Lupiáñez García. Grâce à des études de biologie moléculaire et à des expériences sur des animaux, l'équipe a pu expliquer le rôle de C/EBPb. Leurs résultats viennent d'être publiés dans la revue Science Immunology.
"Nous avons isolé des macrophages alvéolaires de souris saines et de souris dépourvues du gène de C/EBPb et nous avons réalisé des tests in vitro sur ces cellules immunitaires", explique l'auteur principal de l'étude, le Dr Dorothea Dörr. "Nous avons également effectué diverses analyses du génome et du transcriptome des cellules fraîchement isolées." Plus précisément, la chercheuse a étudié les propriétés biologiques et moléculaires des AMs - c'est-à-dire leur capacité à absorber et à métaboliser les lipides. Alors que les macrophages de souris saines remplissaient correctement leurs tâches, ceux extraits des souris génétiquement modifiées absorbaient et stockaient une grande quantité de lipides mais étaient incapables de les digérer. Au lieu de cela, ils ont gonflé en cellules dites "spumeuses" et ont rapidement péri, redéposant les lipides ingérés. Le même phénomène a été observé par des médecins traitant la maladie pulmonaire PAP. En outre, les macrophages défectueux se sont révélés à peine capables de proliférer.
Une pièce importante du puzzle
Les analyses moléculaires ont également montré qu'un autre gène important - également un facteur de transcription - est régulé à la baisse chez les souris dépourvues du gène C/EBPb : PPARg. Lorsqu'il est activé, celui-ci stimule, entre autres, l'absorption d'acides gras et la différenciation des adipocytes et des macrophages dans l'organisme.
La maladie pulmonaire PAP est généralement le résultat de problèmes dans la voie de signalisation de la cytokine GM-CSF, qui signifie facteur de stimulation des colonies de granulocytes-macrophages. "Nous savions déjà que certaines fonctions essentielles des macrophages alvéolaires sont contrôlées par la voie de signalisation du GM-CSF", explique Mildner. "Maintenant, nous avons découvert que les macrophages déficients en C/EBPb présentent de graves dysfonctionnements dans la prolifération de ces cellules et la dégradation du surfactant, provoquant une pathologie de type PAP chez la souris." Il semble donc que C/EBPb soit le chaînon régulateur manquant entre les voies de signalisation GM-CSF et PPARg. "C'est comme un puzzle", explique Leutz. "Si vous mettez une certaine pièce, les autres pièces manquantes sont soudainement beaucoup plus faciles à trouver".
Une clé pour comprendre d'autres maladies ?
Les macrophages sont peut-être les cellules charognardes du système immunitaire, mais ils font bien plus qu'éliminer les bactéries et les virus de notre système. Chaque organe possède ses propres macrophages spécialisés. Dans le remodelage du cerveau, par exemple, ils ont pour tâche de détruire les neurones et les synapses qui ne sont plus nécessaires. S'ils ne remplissent pas correctement cette tâche, des maladies du système nerveux central peuvent se développer.
Un métabolisme lipidique défectueux n'est pas seulement à l'origine de la PAP ; il est également responsable de l'athérosclérose, une grave maladie vasculaire. Au cours de cette maladie, de plus en plus de dépôts de graisse s'accumulent sur les parois des artères, où ils sont piégés par des globules blancs comme les macrophages. Ces macrophages ingèrent les lipides mais ne peuvent pas les décomposer correctement, de sorte qu'ils gonflent et forment des plaques. Si les plaques se rompent, les lipides qu'elles contiennent s'échappent et peuvent former des caillots qui bloquent les artères, ce qui peut provoquer un accident vasculaire cérébral ou une crise cardiaque.
"Nous pensons que la voie de signalisation que nous avons mise en lumière pourrait être importante dans de nombreuses maladies liées aux lipides", déclare Mildner. "La question est donc maintenant de savoir si ce que nous avons appris des macrophages alvéolaires pourrait également nous aider à mieux comprendre l'athérosclérose et l'obésité morbide (adiposité)."
Quant au PAP, un nouveau traitement pourrait maintenant se profiler à l'horizon. Il existe déjà des agents thérapeutiques connus qui peuvent moduler le PPARg. S'ils sont utilisés en combinaison avec un médicament activant C/EBPb, il pourrait être possible de relancer le métabolisme lipidique des macrophages alvéolaires déréglés.
Note: Cet article a été traduit à l'aide d'un système informatique sans intervention humaine. LUMITOS propose ces traductions automatiques pour présenter un plus large éventail d'actualités. Comme cet article a été traduit avec traduction automatique, il est possible qu'il contienne des erreurs de vocabulaire, de syntaxe ou de grammaire. L'article original dans Anglais peut être trouvé ici.