Das richtige Programm könnte Immunzellen zu Krebskillern machen
Neue Wege zur Überwindung der Tumorresistenz
Anzeigen
Krebsbekämpfende Immunzellen bei Patienten mit Lungenkrebs, deren Tumoren nicht auf Immuntherapien ansprechen, scheinen mit einem anderen "Programm" zu arbeiten, das sie weniger wirksam macht als Immunzellen bei Patienten, deren Krebs auf diese Immuntherapien anspricht, so eine neue Studie unter der Leitung von Forschern des Johns Hopkins Kimmel Cancer Center Bloomberg-Kimmel Institute for Cancer Immunotherapy.
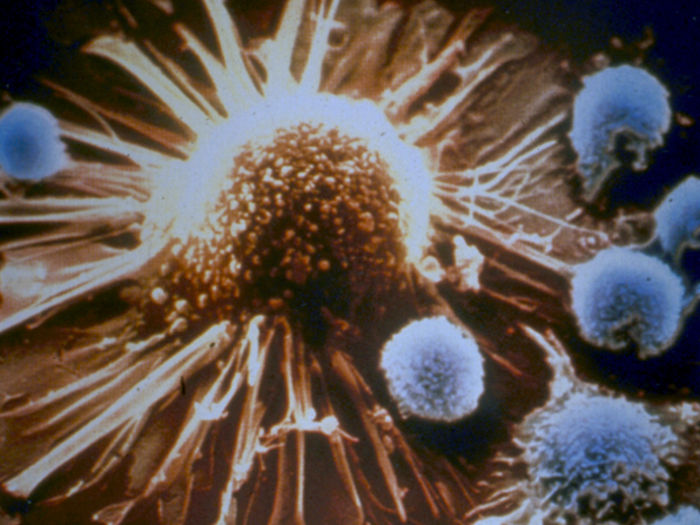
Eine tumorspezifische T-Zelle setzt sich mit einer Tumorzelle in Verbindung. Bystander-T-Zellen setzen sich nicht mit dem Tumor auseinander.
PNAS Dec. 10, 2002, Copyright (2002) National Academy of Sciences, U.S.A.
Die Ergebnisse, die in der Ausgabe vom 5. August in Nature veröffentlicht wurden, könnten neue Wege zur Überwindung der Tumorresistenz gegen diese Behandlungen eröffnen.
"Krebsimmuntherapien sind sehr vielversprechend, aber dieses Versprechen wird nur bei einem Bruchteil der Patienten eingelöst, die sie erhalten", sagt Studienleiterin Kellie N. Smith, Ph.D., Assistenzprofessorin für Onkologie und Forscherin am Johns Hopkins Bloomberg-Kimmel Institute of Immunotherapy. "Wenn wir verstehen, warum Patienten darauf ansprechen oder nicht, könnten wir diese Zahlen erhöhen.
Krebsimmuntherapien haben in den letzten Jahren an Bedeutung gewonnen, da sie den dem Immunsystem innewohnenden Drang, den Körper von bösartigen Zellen zu befreien, nutzbar machen, erklärt Smith. Eine bekannte Art der Immuntherapie, die so genannten Checkpoint-Inhibitoren, unterbricht die molekularen Abwehrmechanismen, die es den Krebszellen ermöglichen, sich als gesunde Zellen auszugeben, so dass Immunzellen, so genannte CD8-T-Zellen, die Krebszellen angreifen können. Verschiedene Populationen dieser Immunzellen erkennen spezifische abweichende Proteine, die sie veranlassen, bösartige Zellen sowie Zellen, die mit verschiedenen Viren infiziert sind, zu töten.
Obwohl Checkpoint-Inhibitoren bei einigen Krebsarten enorme Erfolge erzielt haben - in einigen Fällen konnten sogar alle Anzeichen der Krankheit beseitigt werden -, ist der Anteil der Patienten, die diese dramatischen Erfolge erzielen, relativ gering. So spricht beispielsweise nur etwa ein Viertel der Patienten mit nicht-kleinzelligem Lungenkrebs (NSCLC) deutlich auf diese Behandlungen an.
Auf der Suche nach Unterschieden zwischen Respondern und Non-Respondern griffen Smith und ihre Kollegen auf die Ergebnisse einer früheren Immuntherapie-Studie zurück. Sie sammelten Blut-, Tumor- und gesunde Gewebeproben von 20 NSCLC-Patienten im Frühstadium, die an der früheren Studie teilgenommen hatten, in der die Auswirkungen der Verabreichung von Immun-Checkpoint-Inhibitoren vor der chirurgischen Entfernung von Tumoren getestet wurden. Neun der Patienten sprachen dramatisch auf die Checkpoint-Inhibitoren an, wobei zum Zeitpunkt der Operation 10 % oder weniger ihrer ursprünglichen Tumoren übrig waren. Die anderen 11 Patienten sprachen nicht auf die Checkpoint-Inhibitoren an und zeigten entweder eine deutlich geringere oder gar keine Reaktion.
Nach der Isolierung von CD8-T-Zellen aus jeder dieser Proben setzten die Forscher eine am Johns Hopkins entwickelte Technologie namens MANAFEST (Mutation Associated NeoAntigen Functional Expansion of Specific T cells) ein, um gezielt nach jenen Zellen zu suchen, die Proteine erkennen, die durch Krebsmutationen (so genannte mutationsassoziierte Neoantigene oder MANA), Influenza oder Epstein-Barr, das Virus, das infektiöse Mononukleose verursacht, produziert werden. Anschließend analysierten sie diese Zellen mit einer im Handel erhältlichen Technik namens Einzelzelltranskriptomik, um festzustellen, welche Gene in den einzelnen Zellen aktiv Proteine produzieren - das "Programm", nach dem diese Zellen arbeiten.
Die Forscher fanden heraus, dass sowohl Responder als auch Non-Responder ähnlich große Armeen von CD8-T-Zellen in ihren Tumoren hatten, mit einer ähnlichen Anzahl von Zellen in beiden Populationen, die auf MANA, Influenza und Epstein-Barr reagieren. Als sie jedoch die Transkriptionsprogramme zwischen Respondern und Non-Respondern verglichen, fanden sie deutliche Unterschiede. Auf MANA ausgerichtete CD8-T-Zellen von Respondern zeigten weniger Erschöpfungsmarker als die von Non-Respondern, erklärt Smith. Die CD8-Zellen von Respondern waren kampfbereit, wenn sie Tumorproteinen ausgesetzt waren, und produzierten weniger Proteine, die ihre Aktivität hemmen, sagt sie. Bei einem Patienten, der vollständig auf die Checkpoint-Inhibitoren ansprach - ohne Anzeichen von aktivem Krebs zum Zeitpunkt der Operation - waren die MANA-orientierten CD8-T-Zellen vollständig umprogrammiert worden, um als effektive Krebskiller zu dienen. Im Gegensatz dazu waren die MANA-orientierten CD8-T-Zellen der Non-Responder träge und produzierten deutlich mehr hemmende Proteine.
Die MANA-, Influenza- oder Epstein-Barr-orientierten CD8-T-Zellen von Respondern und Non-Respondern wiesen ebenfalls signifikante Unterschiede in ihrer Programmierung auf. Die MANA-orientierten Zellen waren im Vergleich zu den anderen CD8-T-Zelltypen eher unvollständig aktiviert. Die MANA-orientierten Zellen reagierten auch deutlich weniger auf Interleukin-7, ein Molekül, das Immunzellen auf den Kampf vorbereitet, als die Influenza-orientierten Zellen.
Zusammengenommen, so Smith, deuten diese Ergebnisse auf zahlreiche Unterschiede in MANA-orientierten Zellen zwischen Checkpoint-Inhibitoren-Respondern und Non-Respondern hin, die schließlich als medikamentöse Angriffspunkte dienen könnten, um CD8-T-Zellen von Non-Respondern dazu zu bringen, sich mehr wie die von Respondern zu verhalten - sowohl bei NSCLC als auch bei einer breiten Palette anderer Krebsarten.
"Wenn wir lernen, diese Immunzellen umzuprogrammieren, könnten wir eines Tages mehr Menschen mit Krebs ein krankheitsfreies Überleben ermöglichen", sagt Smith. Sie fügt hinzu: "Ein wichtiger und interessanter Befund war, dass die Non-Responder Zellen hatten, die den Tumor erkannten. Es gibt also 'Hoffnung' für die Entwicklung von Behandlungen für Patienten, die auf eine Immuntherapie mit einem einzigen Wirkstoff nicht ansprechen. Wir müssen nur das richtige Ziel herausfinden, um diese Zellen zu aktivieren, damit sie das tun können, wofür sie geschaffen wurden.
Hinweis: Dieser Artikel wurde mit einem Computersystem ohne menschlichen Eingriff übersetzt. LUMITOS bietet diese automatischen Übersetzungen an, um eine größere Bandbreite an aktuellen Nachrichten zu präsentieren. Da dieser Artikel mit automatischer Übersetzung übersetzt wurde, ist es möglich, dass er Fehler im Vokabular, in der Syntax oder in der Grammatik enthält. Den ursprünglichen Artikel in Englisch finden Sie hier.